Сердечно-сосудистый статус и динамика эхокардиографических показателей лиц, перенесших COVID-19 пневмонию, через три месяца после выписки из стационара
Криночкин Д.В., Ярославская Е.И., Широков Н.Е., Гультяева Е.П., Криночкина И.Р., Коровина И.О., Мамарина А.В., Осокина Н.А., Мельников Н.Н., Трифанова Т.И., Горбатенко Е.А., Петелина Т.И.
Эхокардиографическое исследование (ЭхоКГ) дает возможность оценивать разнообразные структурные и функциональные нарушения сердца и проводить их мониторинг, что особенно актуально у больных с новой коронавирусной инфекцией (COVID-19). Согласно результатам метаанализа данных ЭхоКГ 1216 госпитализированных пациентов из 69 стран как с подтвержденной, так и с предполагаемой COVID-19, нарушения выявлены у 55% пациентов, которым выполнялась ЭхоКГ. Нарушения со стороны левых отделов сердца (острый инфаркт миокарда, миокардит, синдром такоцубо) были выявлены у 39%, со стороны правых отделов — у 33% обследованных (дилатация правого желудочка (ПЖ), D-форма левого желудочка (ЛЖ), повышение давления в легочной артерии). Предикторами нарушений со стороны ЛЖ были повышение уровней тропонинов и натрийуретического пептида, со стороны ПЖ — выраженность симптомов инфекции [1].
В ретроспективном анализе результатов ЭхоКГ 305 больных COVID-19 из семи итальянских и Нью-Йоркских клиник было показано, что самой частой патологией при ЭхоКГ у них являлась дисфункция ПЖ (26,3%), на втором по частоте месте — нарушения региональной сократимости ЛЖ (23,7%), глобальная сократительная функция ЛЖ была снижена у 18,4%, диастолическая дисфункция ЛЖ выявлена у 13,2%, выпот в перикарде встречался у 7,2% пациентов. ЭхоКГ показала себя как надежный инструмент для выявления пациентов с наибольшим риском осложнений со стороны сердца при COVID-19 [2].
Отдаленные последствия действия COVID-19 на сердечно-сосудистую систему представляют большой интерес для изучения. Первые результаты свидетельствовали о продолжающемся у значительного процента выписанных воспалительном процессе: в проспективном когортном наблюдении при сравнении уровней маркеров повреждения миокарда и данных магнитно-резонансной томографии (МРТ) сердца госпитализированных и амбулаторных пациентов с сопоставимыми по возрасту и полу здоровыми добровольцами и сопоставимыми по факторам риска сердечно-сосудистых заболеваний (ССЗ) пациентами МРТ показала продолжающийся воспалительный процесс миокарда независимо от статуса до заболевания, тяжести заболевания и времени установления диагноза у 60% лиц [3]. Это доказывает необходимость долгосрочного наблюдения сердечно-сосудистых исходов COVID-19.
Изучать сердечно-сосудистый статус перенесших COVID-19 нужно как для разработки оптимальных методов реабилитации (что особенно важно для перенесших осложненное течение заболевания), так и для прогнозирования последствий пандемии.
Цель исследования — изучить частоту симптомов сердечно-сосудистой патологии и динамику показателей ЭхоКГ у лиц, перенесших доказанную пневмонию COVID-19, через 3 мес. после выписки из стационара.
Материал и методы
Исследование включает данные обследования первых 106 пациентов, вошедших в “Проспективное наблюдение пациентов, перенесших COVID-19-ассоциированную пневмонию”. Работа соответствует стандартам клинической практики (Good Clinical Practice) и положениям Хельсинской Декларации. Протокол исследования одобрен локальным этическим комитетом (№ 159 от 23.07.2020), зарегистрирован в международном реестре клинических исследований Национального института здоровья США (ClinicalTrials.gov Identifier: NCT04501822). Пациенты идентифицированы с апреля по июль 2020г по данным медицинской информационной системы 1С мо-ноинфекционного госпиталя.
Критерии включения: документированный диагноз пневмонии COVID-19, желание пациента участвовать в наблюдении. Критерии невключения: в анамнезе онкологические заболевания менее 5 лет, туберкулез и другие заболевания, сопровождающиеся пневмофиброзом, хронические заболевания в стадии обострения, пороки сердца, вирус иммунодефицита человека, хронические гепатиты. Критерии исключения: отказ от участия, беременность, неудовлетворительная визуализация при ЭхоКГ.
В исследование вошли 106 пациентов (49,1% женщин), перенесших доказанную COVID-19 пневмонию, через 3 мес. ± 2 нед. после выписки из стационара, возраст от 19 до 84 лет (47±16 лет). Исключено 8 пациентов, 2 — из-за отъезда на вахту в другой регион, 3 — по беременности, 3 — отказ от прохождения компьютерной томографии (КТ) легких в динамике. Данные о госпитализации получали из выписок из историй заболевания. В ходе госпитализации и после выписки тяжесть поражения легких оценивалась в соответствии с действующими рекомендациями [4]: анализировали максимальный объем поражения легких. При госпитализации поражение легких критической степени тяжести отмечалось у 5,7% пациентов, тяжелое — у 27,4%, среднетяжелое — у 31,1%, легкой степени — у 29,2%. Продолжительность госпитализации составляла от 4 до 38 дней — медиана 13 [11; 18]. Лечение в отделениях интенсивной терапии и реанимации во время госпитализации прошли 8,7% включенных в исследование.
Демографические данные, жалобы и анамнез оценивали в ходе опроса на визите через 3 мес. после выписки. Всем пациентам проводился клинический осмотр, антропометрия, измерение частоты дыхания, артериального давления, электрокардиография, определение скорости распространения пульсовой волны, тест шестиминутной ходьбы, КТ легких, мониторирование артериального давления и при необходимости электрокардиографии; общий и биохимический анализы крови, коагулограмма, анализ мочи общий и на микроальбуминурию.
Трансторакальная ЭхоКГ проводилась на сканерах системы Philips и General Electric: в моноинфекционном госпитале — на Vivid IQ и Epiq 5 (датчики 3Sc); через 3 мес. после выписки — с использованием ультразвуковой диагностической системы экспертного класса Vivid S70 (матричный датчик M5Sc-D (1,5-4,6 МГц), сохраняли и обрабатывали данные в формате DICOM. Все полученные результаты анализировали на рабочей станции IntelliSpace Cardiovascular с программой TomTec (Philips, США). Был создан видеоархив изображений ультразвуковых параметров всех пациентов для их хранения и постпроцессинговой обработки. Проанализированы показатели ЭхоКГ, которые оценивались и в период госпитализации, и через 3 мес. после выписки: линейные размеры полостей и толщины стенок, объем камер сердца, систолическая функция ЛЖ. Давление в полости правого предсердия (ПП) оценивали с использованием метода Otto C, et al., описанного в руководстве М. К. Рыбаковой [5, 6].
Статистический анализ проводился с помощью программ SPSS 21 и Statistica 12.0. Распределение переменных определяли при помощи критерия Колмогорова-Смирнова. При нормальном распределении количественных данных показатели представлены в виде среднего ± стандартное отклонение (M±SD), при распределении, отличном от нормального — в виде медианы (Me) и интерквартильного размаха [25%; 75%]. Динамику показателей в зависимости от распределения оценивали парным t-критерием Стьюдента или критерием Вилкоксона. Качественные показатели сравнивали с помощью критерия МакНимара. Результаты считали статистически значимыми при уровне p<0,05.
Результаты
Большинство обследованных русские (80%), остальные национальности представлены татарами (5%), чувашами (3%), казахами и киргизами (2%). Среди обследованных также были азербайджанцы, молдаване, немцы, украинцы, чеченцы. Все обследованные — жители Тюменского региона, из них 90% — г. Тюмени. Учатся 13%, работают 58%, на пенсии 25%.
Через 3 мес. после выписки из моноинфекционного госпиталя жалобы сохранялись у большинства (86%) пациентов: на слабость, повышенную утомляемость — 45%, на одышку — 40%, нарушения со стороны желудочно-кишечного тракта — 35%, перебои в работе сердца — 34%, боли в суставах — 42%, головные боли — 39%, боли в ногах — 35%, боли в грудной клетке — 33%, выпадение волос — 32%, кашель — 27%, отеки нижних конечностей — 20%. При этом разрешение симптомов пневмонии по данным КТ легких наблюдалось у 57% обследованных. ССЗ в ходе обследования через 3 мес. после выписки выявлены у 52% лиц. Чаще встречалась артериальная гипертония (АГ) (48,1%): 1 степени — у 5,7%, 2 степени — у 17%, 3 степени — у 23,6% обследованных. Ишемическая болезнь сердца (ИБС) выявлена у 15,1%, в большинстве случаев она сопровождалась АГ. Нарушения сердечного ритма и проводимости выявлены у 12 пациентов (синусовые аритмии, экстрасистолия, фибрилляция и трепетание предсердий, внутрисердечные блокады). III функциональный класс (ФК) хронической сердечной недостаточности (ХСН) по NYHA отмечен у 5,7% пациентов, I-II ФК ХСН — у 21,7% лиц. Средний индекс массы тела 28,2±5,7 кг/ м2, средняя площадь поверхности тела 1,9±0,2 м2. Ожирение диагностировано у 37,1% лиц. Нарушения гликемического профиля выявлены у 10,8%, из них 7,8% представлено сахарным диабетом 2 типа.
Таблица 1
Динамика ЭхоКГ-показателей пациентов, перенесших COVID-19-ассоциированную пневмонию, через 3 мес. после выписки из стационара в общей когорте (n=106)
Показатель | Период госпитализации | Через 3 мес. после выписки | р | |
Конечно-диастолический диаметр ЛЖ | мм, M±SD | 49,3±4,1 | 47,9±3,4 | 0,003 |
Конечно-диастолический объем ЛЖ | мл, M±SD | 113,8±26,8 | 93,5±29,4 | <0,001 |
Конечно-систолический объем ЛЖ | мл, M±SD | 377±13,0 | 31,3±14,2 | <0,001 |
Ударный объем ЛЖ | мл, M±SD | 772±17,8 | 62,2±18,7 | <0,001 |
Фракция выброса ЛЖ (2D Simpson) | %, Me [Q1-Q3] | 674±6,2 | 66,8±6,3 | 0,453 |
Передне-задний размер ЛП | мм, Me [Q1-Q3] | 36,0 [33,0-40,0] | 36,0 [32,0-38,0] | || 0,657 |
Максимальный объем ЛП | мл, Me [Q1-Q3] | 49,5 [42,0-58,0] | 46,0 [37,8-62,3] | 0,274 |
Максимальный объем ПП | мл, Me [Q1-Q3] | 42,0 [370-50,0] | 31,0 [22,0-36,5] | <0,001 |
Максимальная длина ПП | мм, M±SD | 46,7±6,8 | 48,6±7,1 | 0,021 |
Максимальная ширина ПП | мм, M±SD | 36,1±4,6 | 34,5±6,5 | 0,023 |
Передне-задний размер ПЖ | мм, Me [Q1-Q3] | 26,0 [24,0-29,3] | 25,0 [23,0-27,0] | 0,004 |
Диаметр ствола легочной артерии | мм, M±SD | 21,8±3,6 | 18,7±2,5 | <0,001 |
рСДЛА | мм рт.ст., M±SD | 28,0 [25,0-32,3] | 21,5 [170-25,0] | <0,001 |
рСДЛА >36 мм рт.ст. | n (%) | 13 (15,9) | 4 (4,9) | 0,012 |
Выпот в перикарде | n (%) | 5 (6,1) | 1 (1,2) | 0,125 |
Сокращения: ЛЖ — левый желудочек, ЛП — левое предсердие, ПЖ — правый желудочек, ПП — правое предсердие, ТР — трикуспидальная регургитация, рСДЛА — расчетное систолическое давление в легочной артерии.
Данные ЭхоКГ представлены в таблице 1. Через 3 мес. после выписки из стационара изменения ЭхоКГ-показателей выявлены как со стороны правых отделов сердца: частота выявления дилатации ПЖ составила 2,9%, снижения экскурсии фиброзного кольца трикуспидального клапана (TAPSE) — 9,5%, частота выявления трикуспидальной регургитации 2 степени и выше — 2,4% (рис. 1), так и левых отделов: фракция выброса (ФВ) ЛЖ и в период госпитализации, и через 3 мес. после выписки была снижена у 2 пациентов.
При анализе динамики параметров ЭхоКГ через 3 мес. после выписки обратило внимание значимое уменьшение конечно-диастолического, конечно-систолического, а также ударного объемов ЛЖ. Была обнаружена тенденция к уменьшению систолического объема левого предсердия (ЛП). Со стороны линейных и объемных характеристик ЛП, показателей ФВ ЛЖ, минутного объема сердца динамики не отмечалось.
Уменьшился передне-задний размер ПЖ, диаметр ствола легочной артерии. Что касается размеров ПП, объем и ширина его уменьшилась, а длина увеличилась. Значимо ниже стало среднее расчетное систолическое давление в легочной артерии (рСДЛА) (рис. 1 Б).
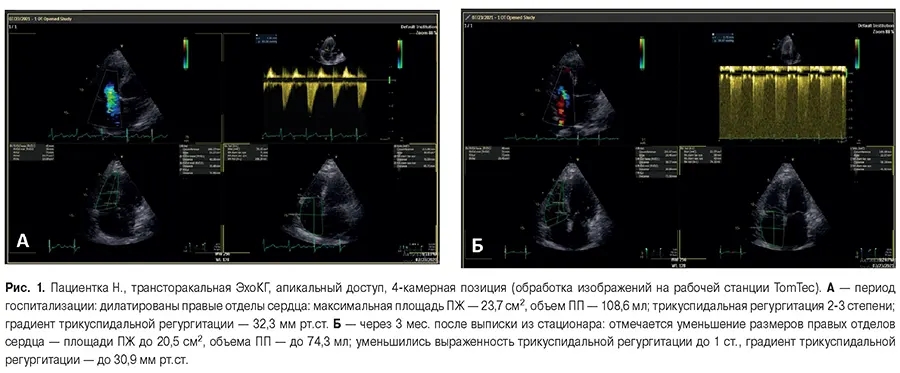
Клинический пример: Пациентка Н., 1955 г.р., в июне 2020г находилась в стационаре с диагнозом: Коронавирусная инфекция, вызванная вирусом COVID-19, вирус идентифицирован 05.06.2020. Осложнение: Вне-больничная пневмония, КТ-3, площадь поражения 64%, дыхательная недостаточность 0-1. Сопутствующие диагнозы: ИБС. Атеросклеротический кардиосклероз. Гипертоническая болезнь 3 стадии, 3 степени, риск 4. ХСН 1-2, ФК 2 (NYHA). Сахарный диабет 2 типа. ЭхоКГ в стационаре: Атеросклероз стенок аорты, створок аортального клапана без ограничения открытия. Дилатация полости ЛП (82 мл), правых отделов сердца (передне-задний размер ПЖ 36 мм, ПП 71х41 мм) (рис. 1 А). Эхо-признаки легочной гипертензии — рСДЛА 48 мм рт.ст.
Через 3 мес. после выписки из стационара сохранялись жалобы на незначительную одышку при небольшой физической нагрузке, повышенную утомляемость. По данным КТ легких — картина поствоспалительных изменений: неравномерность пневматизации и ретикулярные изменения в средних и нижних отделах с обеих сторон. Объем поражения 22%. По данным ЭхоКГ — в динамике отмечается уменьшение размеров правых отделов сердца (передне-задний размер ПЖ 29 мм, ПП 58х42 мм), снижение степени и градиента трикуспидальной регургитации) (рис. 1 Б), снижение рСДЛА до 36 мм рт.ст.
Обсуждение
На сегодняшний день опубликованы данные трех европейских исследовательских групп, изучавших состояние перенесших госпитализацию с COVID-19 и опубликовавшие результаты наблюдения через 3 мес. после госпитализации. Норвежская группа изучила данные 103 пациентов из 6 госпиталей [7], швейцарская — 113 пациентов из 13 центров [8], австрийская — 145 пациентов из 5 центров [9]. Все три исследовательские группы пришли к выводу, что со временем симптоматика значительно уменьшается, однако ~50% выживших имеют респираторные проблемы, чаще всего выражающиеся в одышке. Функцию миокарда изучала только австрийская группа исследователей. Большинство пациентов этого исследования составляли мужчины (55%). Хотя их возраст (57±14 лет) больше среднего возраста обследованных нами на 10 лет, средний индекс массы тела их был ниже (26±5 vs 28,2±5,7 кг/м2), так же как и частота выявленных ССЗ (40%, в т.ч. АГ — 30%). Частота выявления избыточной массы тела и ожирения у австрийской группы обследованных составила 61%, что также ниже нашего показателя (71%). Однако СД у пациентов австрийского исследования диагностировали существенно чаще — в 17%. Надо отметить, что и частота разрешения симптомов пневмонии по данным КТ легких у этих пациентов была значительно ниже (37%), чем в нашем исследовании. Возможно, это связано с более тяжелым течением острой стадии заболевания, поскольку эти пациенты более чем в 2 раза чаще нуждались в лечении в отделениях интенсивной терапии — в 21% случаев [9].
Если сравнивать частоту персистирования симптомов с нашими данными, у австрийских пациентов через 3 мес. после выписки жалобы сохранялись значительно реже (в 41% случаев), в т.ч. на одышку (36%) и болевой синдром (24%) [9]. По данным телефонного опроса, проведенного в США, ~35% не только госпитализированных, но и лечившихся амбулаторно лиц не достигают нормализации состояния после перенесенной COVID-19 [10]. Если говорить только о госпитализированных пациентах, доля персистирования симптоматики значительно выше: согласно британским данным, через 2-3 мес. после выписки из стационара те или иные симптомы сохраняются у 74% [11]. Наши данные ближе к результатам одноцентрового наблюдения 143 пациентов Римского университета, согласно которым частота жалоб как минимум на один симптом через 3 мес. после выписки составила 84,7%, в т.ч. на слабость — 53%, одышку — 43%, боли в суставах — 27%, боли в грудной клетке — 22% [12].
Есть данные о том, что среди пациентов Ухани 23% имели признаки сердечной недостаточности (СН), при этом не ясно, была ли СН следствием COVID-19 или ранее существовавшей дисфункции ЛЖ [13]. У наших пациентов тяжелый (III) ФК ХСН по NYHA демонстрировали 5,7% пациентов, I-II ФК ХСН выявляли в 21,7% случаев, т.е. всего признаки СН выявлены в 27,4% случаев, но при этом у всех пациентов они имели стаж более года, т.е. появились до COVID-19.
Трансторакальная ЭхоКГ выявила признаки легочной гипертензии, а также перикардиальный выпот у небольшой части австрийской когорты [9]. ФВ ЛЖ была снижена у четырех из 133 пациентов австрийского исследования, в нашей работе — у двух. Частота выявления признаков легочной гипертензии и снижения ФВ ЛЖ существенно не изменилась за 3 мес. наблюдения, количество пациентов с перикардиальным выпотом за это время значительно уменьшилось (p=0,039) [9]. В нашем исследовании количество пациентов с эхо-признаками легочной гипертензии значимо уменьшилось, количество пациентов с перикардиальным выпотом также уменьшилось, но значимости эти различия не достигли — возможно, они станут статистически значимыми с увеличением количества наблюдений. Количество пациентов со сниженной ФВ ЛЖ осталось прежним.
Таким образом, многие вопросы о влиянии пневмонии COVID-19 на сердечно-сосудистое здоровье требуют дальнейшего изучения. Для более полного понимания особенностей проявлений ССЗ у данной категории пациентов необходимо продолжение динамического наблюдения и увеличение числа наблюдений.
Ограничения исследования. Наше исследование имеет ряд ограничений. Во-первых, наши результаты не отражают состояние сердечно-сосудистого здоровья всех пациентов, госпитализированных с пневмонией COVID-19: выборку составили согласившиеся пройти обследование. Это, как правило, люди, обеспокоенные своим здоровьем, и в половине случаев уже имеющие сердечно-сосудистую патологию. Люди с хорошим самочувствием были меньше заинтересованы в медицинском обследовании, поэтому процент благоприятных исходов может быть ниже, чем в популяции. Однако следует отметить, что на этапе включения были лица, которые желали, но не могли участвовать в исследовании из-за физических ограничений (трудности в передвижении и самообслуживании), а также лица, отказавшиеся от обследования из-за сильного страха повторного заражения.
Также к ограничениям исследования можно отнести разные сроки установления диагноза (пациенты поступали в стационар в различные сроки заболевания) и отсутствие у большинства данных о весе в период госпитализации — в связи с этим в работе нет анализа индексированных показателей ЭхоКГ. Кроме того, в динамике мы могли анализировать только те параметры ЭхоКГ, которые оценивались и в период госпитализации, и через 3 мес. после выписки, поэтому в данном исследовании не приводятся показатели диастолической функции и деформации миокарда. Наконец, ранее существовавшие сопутствующие заболевания оценивались ретроспективно — следовательно, нельзя исключить влияние развившейся до COVID-19 сердечно-сосудистой патологии на представленные данные.
Заключение
У перенесших COVID-19 пневмонию через 3 мес. после выписки жалобы сохранялись в 86% случаев. ССЗ выявлены у 52% обследованных, в т.ч. АГ у 48,1%, ИБС у 15,1%. Отмечается улучшение показателей ЭхоКГ, выражающееся преимущественно в уменьшении нагрузки на правые отделы сердца.
Литература/References
- Dweck MR, Bularga А, Hahn RT, et al. Global evaluation of echocardiography in patients with COVID-19. European Heart Journal — Cardiovascular Imaging. 2020;21(9):949-58. doi:10.1093/ehjci/jeaa178.
- Giustino G, Croft LB, Stefanini GG, et al. Characterization of Myocardial Injury in Patients With COVID-19. J Am Coll Cardiol. 2020;76(18):2043-55. doi:10.1016/j.jacc.2020.08.069.
- Puntmann VO, Carerj ML, Wieters I, et al. Outcomes of Cardiovascular Magnetic Resonance Imaging in Patients Recently Recovered From Coronavirus Disease 2019 (COVID-19). JAMA Cardiology. 2020;5(11):1265-73. doi:10.1001/jamacardio.2020.3557.
- Radiation diagnostics of coronavirus disease (COVID-19): organization, methodology, interpretation of results: preprint No. CDT 2020-I. Comp. Morozov S. P., Protsenko D. N., Smetanina S. V., etc. The series “Best practices of radiation and instrumental diagnostics”. Issue 65. M.: GBUZ “NPCC DiT DZM”. 2020. 60 p. (In Russ.) Лучевая диагностика коронавирусной болезни (COVID-19): организация, методология, интерпретация результатов: препринт № ЦДТ 2020-I. Сост. Морозов С. П., Проценко Д. Н., Сметанина С. В. и др. Серия “Лучшие практики лучевой и инструментальной диагностики”. Вып. 65. М.: ГБУЗ “НПКЦ ДиТ ДЗМ”. 2020. 60 с.
- Rybakova MK, Mitkov VV, Baldin DG. Echocardiography from M. K. Rybakova: Manual with DVD-ROM “Echocardiography from MK Rybakova”. Ed. 2nd. M.: Publishing house Vidar-M, 2018. (In Russ.) Рыбакова М. К., Митьков В. В., Балдин Д. Г. Эхокардиография от М. К. Рыбаковой: Руководство с приложением DVD-ROM “Эхокардиография от М. К. Рыбаковой”. Изд. 2-е. М.: Издательский дом Видар-М, 2018. ISBN: 978-588429-242-0.
- Otto CM, Pearlman AS. Textbook of clinical echocardiography. Philadelphia: WB Saunders, 1995. ISBN: 0-7216-6634-5.
- Lerum TV, Aal0kken TM, Br0nstad E, et al. Dyspnoea, lung function and CT findings 3 months after hospital admission for COVID-19. Eur Respir J. 2021;57(4):2003448. doi:10.1183/13993003.03448-2020.
- Guler SA, Ebner L, Aubry-Beigelman C, et al. Pulmonary function and radiological features 4 months after COVID-19: first results from the national prospective observational Swiss COVID-19 lung study. Eur Respir J. 2021;57(4):2003690. doi:10.1183/13993003.03690-2020.
- Sonnweber T, Sahanic S, Pizzini A, et al. Cardiopulmonary recovery after COVID-19: an observational prospective multicentre trial. Eur Respir J. 2021;57(4):2003481. doi:10.1183/13993003.03481-2020.
- Tenforde MW, Kim SS, Lindsell CJ, et al.; IVY Network Investigators; CDC COVID-19 Response Team; IVY Network Investigators. Symptom Duration and Risk Factors for Delayed Return to Usual Health Among Outpatients with COVID-19 in a Multistate Health Care Systems Network - United States, March-June 2020. MMWR Morb Mortal Wkly Rep. 2020;69(30):993-8. doi:10.15585/mmwr.mm6930e1.
- Arnold DT, Hamilton FW, Milne A, et al. Patient outcomes after hospitalisation with COVID-19 and implications for follow-up: results from a prospective UK cohort. Thorax. 2021;76(4):399-401. doi:10.1136/thoraxjnl-2020-216086.
- Carfi A, Bernabei R, Landi F; Gemelli Against COVID-19 Post-Acute Care Study Group. Persistent Symptoms in Patients After Acute COVID-19. JAMA. 2020;324(6):603-5. doi:10.1001/jama.2020.12603.
- Zhou F, Yu T, Du R, et al. Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet. 2020;395(10229):1054-62. doi:10.1016/S0140-6736(20)30566-3. Erratum in: Lancet. 2020;395(10229):1038.
