Синдром внезапной смерти младенца: эволюция определений, эпидемиология и факторы риска

Кораблева Н.Н.
С момента введения термина «синдром внезапной смерти младенца» (sudden infant death syndrome, SIDS) во второй половине XX в. и официального признания синдрома регистрируемой причиной смерти произошло много изменений. Были обновлены определения, уделено особое внимание обязательности исследования места смерти, проведены многочисленные научные изыскания, посвященные роли нейромедиаторных аномалий. Модель тройного риска, предложенная в 1994 г. J.J. Filiano и H.C. Kinney [1], выдержала испытание временем и способствовала объединению результатов экспериментальных и эпидемиологических исследований факторов риска. Многие теории развития синдрома внезапной смерти младенца (СВСМ) вместе с патологическими состояниями, которым отводилась роль в этиологии и патофизиологии синдрома, например status thymicolymphaticus, в настоящее время представляют лишь исторический интерес. СВСМ стали рассматривать в рамках термина «внезапная неожиданная смерть младенца» (sudden unexpected infant death (SUID), или sudden unexpected death in infancy (SUDI)), включающего также случаи смерти от асфиксии и удушения в кровати, отравления (в т.ч. вследствие передозировки лекарств), черепно-мозговой травмы, гипо-/ гипертермии, жестокого обращения с ребенком, инфекции и др. [2]. В настоящее время СВСМ является наиболее распространенным состоянием в структуре причин внезапной неожиданной смерти младенцев [3-5] и остается одной из ведущих причин смерти младенцев в постнеонатальном периоде [6].
Несмотря на успехи науки и продвижение в вопросах профилактики СВСМ, дискуссия о подходах к диагностике синдрома продолжается до сих пор. С одной стороны, диагноз «синдром внезапной смерти младенца» подвергается критике как «диагноз без болезни», по образному выражению R.W. Byard [7], с отсутствием патогномоничных признаков, с другой — некритично и непоследовательно применяется ко всем видам внезапной смерти младенцев [8].
СИНДРОМ ВНЕЗАПНОЙ СМЕРТИ МЛАДЕНЦА: ЭВОЛЮЦИЯ ОПРЕДЕЛЕНИЙ
Не существует определения СВСМ, которое было бы принято и использовано повсеместно. Интересно, что за пять десятилетий в определениях СВСМ менялись подходы к возрасту ребенка. Первое определение, предложенное J.B. Beckwith в 1969 г. (опубликовано в 1970 г.), гласит, что СВСМ — это «внезапная смерть младенца или маленького ребенка, которая является неожиданной, и тщательное посмертное исследование не может установить конкретную причину смерти» [9]. Как можно заметить, данное определение не обозначало точный возраст ребенка, не содержало требований обязательного осмотра места смерти и расследования обстоятельств произошедшего. Позднее, в 1991 г., были опубликованы результаты работы экспертной группы, созванной Национальным институтом здоровья ребенка и развития человека (National Institute of Child Health and Human Development, NICHD, США), по пересмотру прежнего определения. Была предложена формулировка «внезапная смерть младенца в возрасте до одного года, которая остается необъясненной после тщательного расследования, включая проведение полного вскрытия, осмотр места смерти и обзор истории болезни», т.е. был уточнен возраст смерти и обозначена необходимость расследования обстоятельств смерти [10]. Следует отметить, что в сопроводительном заявлении группа экспертов подчеркнула необходимость проведения посмертного расследования, сделав акцент на том, что «случаи, не соответствующие стандартам этого определения, в т.ч. без посмертного исследования, не должны диагностироваться как СВСМ. Случаи, которые вскрыты и тщательно расследованы, но которые остаются необъяснимыми, могут быть обозначены как "неопределенные" и т.п.» [10]. Ряд альтернативных определений был предложен как до, так и после сформулированного NICHD [11-14]. В частности, предлагалось акцентировать внимание на исследовании места смерти [12, 14], возрастном диапазоне [11, 14], проведении вспомогательного тестирования [12, 13], наличии или отсутствии незначительных патологических находок [11]. Однако эти определения не сильно продвинули понимание сущности СВСМ и не выдержали испытания временем.
В 2004 г. группа экспертов под руководством H.F. Krous предложила добавить к определению NICHD указание на очевидную ассоциацию со сном, расширить требование к исследованию сцены смерти с оценкой всех обстоятельств смерти для получения как можно большего объема информации об окружающей среде младенца [15]. СВСМ был определен как «внезапная неожиданная смерть младенца в возрасте до одного года с началом фатального эпизода во время сна, который остается необъяснимым после дообследования, включающего полное вскрытие трупа, обзор обстоятельств смерти и истории болезни» [15]. Помимо общего определения, в исследовательских целях были введены категории СВСМ: IA (классические случаи СВСМ с полным исследованием), IB (классические случаи СВСМ с неполным исследованием), II (младенческая смерть, соответствующая критериям категории I с некоторыми исключениями, включая возрастной диапазон вне категории I, подобные случаи смерти у родственников, неонатальные или перинатальные условия, которые реализуются к моменту смерти, и др.) и «Неклассифицированные случаи внезапной младенческой смерти (включая случаи, где вскрытия не проводились)» [15]. Категория IA является наиболее строгой, применима к ребенку в возрасте старше 21 сут и младше 9 мес при отсутствии осложнений перинатального анамнеза (включая гестационный возраст > 37 нед), нормальном развитии и росте младенца, отсутствии подобных смертельных случаев среди близких родственников. Как и все предыдущие, определение, предложенное группой H.F. Krous, вызвало много споров. Были высказаны предложения о внесении изменений в подкатегории, поскольку возникали проблемы при оценке младенцев с гипотрофией, лихорадкой и возможной асфиксией [16]. Несмотря на дискуссию, альтернативных вариантов предложено не было, и данное определение было принято профессиональным педиатрическим сообществом различных стран.
По мнению И.А. Кельмансона, начавшего изучение СВСМ в нашей стране, синдром является своеобразным пограничным состоянием, отражающим альтерацию онтогенеза [17]. И.М. Воронцов и соавт. [18] отнесли синдром внезапной детской смерти к пограничному состоянию, обусловленному интенсивным процессом роста ребенка и активной дифференцировкой его тканевых структур, характеризующемуся выраженной дезадаптацией ребенка первого года жизни, крайним вариантом которого может быть летальный исход на фоне воздействия минимального по своей выраженности неспецифического фактора. Маркерами пограничного состояния могут быть фенотипические признаки, характеризующие темпы и гармоничность биологического созревания ребенка. По мнению И.М. Воронцова и соавт., понятие «фенотип» распространяется на любые признаки организма, начиная от первичных продуктов действия генов — полипептидов — до особенностей внешнего строения, физиологических процессов, поведения. Исходная морфофункциональная незрелость, «диссоциация между тенденциями динамики показателей массы и длины тела», «дисбаланс между относительными скоростями роста тотальных размеров тела и внутренних органов», «гетеродинамный рост органов» могут создавать благоприятный фон для реализации СВСМ [18]. Л.А. Стерлигов и соавт. предложили относить к СВСМ те случаи, когда детей находят мертвыми в их кроватке, когда смерть наступала без предшествовавших проявлений и признаков болезни, и неожиданную смерть при наличии у ребенка незначительных симптомов в виде кашля, насморка, расстройств стула в течение не более чем 48 ч до момента смерти [19]. Методические и патогенетические варианты диагноза СВСМ осветил Б.И. Глуховец [20], указав, что отсутствие достижения необходимого методологического уровня аутопсии внезапно умершего младенца завершается вынужденной констатацией СВСМ.
В нашей стране, кроме того, сложилась некорректная практика использования «синонима» СВСМ — термина «синдром внезапной детской смерти». Под детской смертностью во всем мире принято считать смертность детей до 5-летнего возраста [21], поэтому термин «синдром внезапной детской смерти» может ввести в заблуждение относительно возрастного диапазона, поскольку в этом случае он должен интерпретироваться как «от 0 до 5 лет». В Международной классификации болезней 10-го пересмотра (МКБ-10) под шифром R95 значится «Синдром внезапной смерти грудного ребенка». Согласно возрастной периодизации Н.П. Гундобина, грудной возраст — период с 29 сут по 12 мес жизни ребенка, т.е. применение термина «синдром внезапной смерти грудного ребенка» предполагает возрастной диапазон события с 29-х по 365-е сут, исключающий период новорожденности. Однако мы не можем исключать перинатальный период из рассмотрения данной проблемы. На основании опубликованных после 2000-х гг. исследований, демонстрирующих аномалии мозга и проводящей системы сердца у внутриутробных детей, внезапно умерших после 25-й нед гестации [22-25], идентичные найденным у младенцев, умерших внезапно и неожиданно, G. Ottaviani предложила рассматривать синдром внезапной внутриутробной необъяснимой/неожиданной смерти (sudden intrauterine unexplained/unexpected death syndrome, SIUDS) и СВСМ как одно событие с общим определением «внезапная смерть внутриутробного ребенка после 25-й нед гестации или ребенка в возрасте до одного года, которая является неожиданной и остается необъяснимой после тщательного расследования, включающего осмотр места смерти, проведение патологоанатомического исследования, в т.ч. экстраэмбриональных структур» [26]. В ближайшие годы следует ожидать пристального внимания исследователей к синдрому внезапной внутриутробной необъяснимой/неожиданной смерти и СВСМ с целью выявления общих звеньев их патогенеза. Возможно, окажется целесообразным и с научной, и с практической точки зрения объединение данных состояний в единую нозологическую форму фетоинфантильных потерь.
Несмотря на большую историю и эволюцию определений, СВСМ был и остается диагнозом исключения, т.е. если никакой другой диагноз не может быть поставлен в случае внезапной неожиданной смерти младенца, то такой случай относят к СВСМ. Таким образом, установление причины смерти при СВСМ обязательно основывается на всестороннем анализе медицинской документации, оценке места смерти, результатов аутопсии и вспомогательных исследований (токсикологического, микробиологического, радиологического, вирусологического, метаболического). Степень определенности СВСМ зависит от тщательности выполнения всех обозначенных действий.
ЭПИДЕМИОЛОГИЯ СИНДРОМА ВНЕЗАПНОЙ СМЕРТИ МЛАДЕНЦА
СВСМ остается одной из главных причин смерти детей первого года жизни в странах с низкими показателями младенческой смертности: до 35-55% случаев смерти в постнеонатальном периоде и до 25% случаев смерти в младенческом возрасте [2, 27]. Широкое распространение знаний о безопасном пространстве сна младенца (например, кампания «Спи на спине», «Back to Sleep») было связано со снижением распространенности СВСМ в период с 1990 по 2002 г. (снижение от 10 до 70% в разных странах) и ее стагнацией в последнее десятилетие. Показатели младенческой смертности от СВСМ разнятся в странах с высоким уровнем дохода от 0,05 на 1000 живорождений в Швеции до 0,39 на 1000 живорождений в США (данные 2014 г.) [6]. Эта вариация, вероятно, обусловлена различным кодированием внезапной неожиданной смерти младенцев в разных странах. Так, по данным B.J. Taylor и соавт., доля случаев внезапной неожиданной смерти младенцев, кодируемых как СВСМ (код R95 согласно МКБ-10), колебалась от 32,6% в Японии до 72,5% в Германии. Доля смертей от случайной асфиксии и удушения в кровати (код W75) варьировала от 1,1% в Германии до 31,7% в Новой Зеландии. Япония была единственной страной, которая последовательно использовала код R96 (другие виды внезапной смерти по неизвестной причине), к которому были отнесены 44,8% случаев внезапной неожиданной смерти младенцев [28]. В Российской Федерации, по данным программно-информационного комплекса (ПИК) Минздрава России «Мониторинг смертности детей от 0 до 17 лет включительно», в 2017 г. вне лечебных учреждений умер 1391 ребенок, что составляет 14,5% всех умерших в грудном возрасте в течение года. Чаще всего причинами смерти вне лечебных учреждений, по данным того же года, являлись СВСМ (24%) и инфекционные заболевания (16%), реже — врожденные аномалии развития и несчастные случаи (9%). Распространенность СВСМ в России, по данным ПИК, составляет 0,4 случая на 100 000 детей в возрасте до 1 года [29].
Около 80% случаев СВСМ приходится на первые 4 мес после рождения с пиком, согласно [6], в возрасте 2-3 мес жизни. После кампании «Спи на спине» зарегистрированы возрастные сдвиги в сторону увеличения в неонатальном периоде и в возрасте старше 6 мес, меньшие изменения произошли в возрастной группе 1-3 мес [6]. Также после проведения кампаний по профилактике СВСМ уменьшилось число случаев СВСМ в холодное время года (осенью и зимой). Исследование, проведенное в Великобритании, показало снижение доли смертей от СВСМ в холодные месяцы с 34% в 1990-1991 гг. до 27% в 1995-1996 гг. [30]. Подобные тенденции были прослежены и в Канаде, Великобритании, США [31-33].
Примерно 60-70% смертей от СВСМ приходится на мальчиков [6]. В 2014 г. США сообщили о частоте СВСМ 0,45/1000 у мальчиков и 0,38/1000 у девочек [34]. Распространенность СВСМ неодинакова и в разных этнических группах и лежит в диапазоне (на 1000 живорожденных) от 0,24 у мексиканцев до 1,24 у американских индейцев [35]. Эти различия остаются необъясненными и, по-видимому, не зависят от других факторов риска, таких как низкая масса тела при рождении, молодой возраст матери или высокий паритет. Они, вероятно, отражают показатели младенческой смертности в целом [35].
ТЕОРИИ РАЗВИТИЯ СИНДРОМА ВНЕЗАПНОЙ СМЕРТИ МЛАДЕНЦА
В последние годы консенсус ученых склоняется к многофакторной природе СВСМ [36]. Модель тройного риска, предложенная в 1994 г. J.J. Filiano и H.C. Kinney [1], предполагает, что СВСМ развивается при наличии трех факторов:
уязвимого младенца (рождение до 37-й нед гестации, курение матери пренатально, врожденные аномалии контроля сердечной деятельности и дыхания);
критического периода развития механизмов гомеостатического контроля (вегетативного контроля, вентиляции, регуляции состояния сна и бодрствования, температуры тела и циркадных ритмов);
действия экзогенного стрессора (стрессоров), ведущего к нарушению гомеостаза (нетяжелые респираторные или гастроинтестинальные инфекции незадолго до смерти, лихорадка, гипертермия (перегрев) вследствие покрывания одеялом головы младенца, положение на животе во время сна).
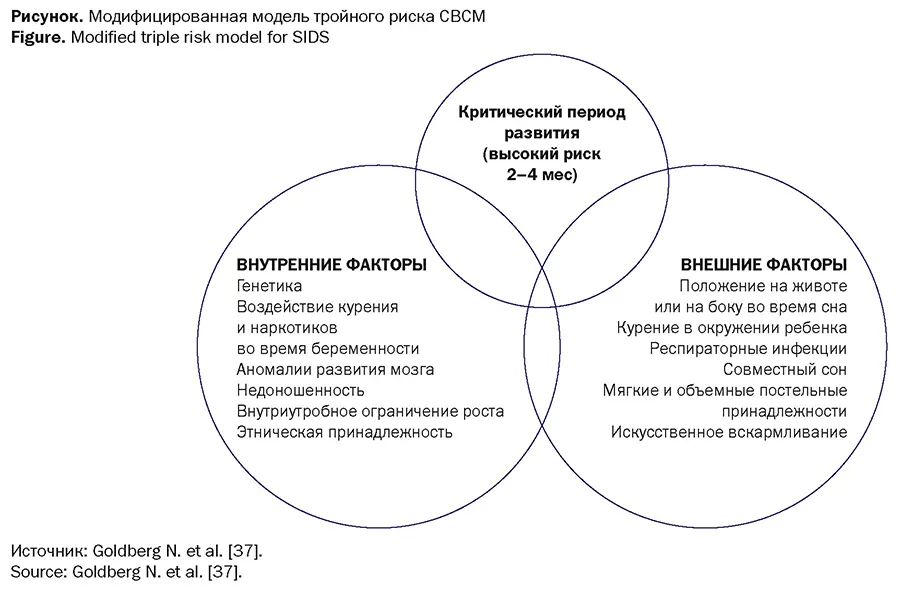
СВСМ обычно развивается во время сна с пиком случаев, согласно [36], в 2-4 мес, когда происходит быстрое созревание физиологических механизмов сна. Считают, что к реализации СВСМ приводит незрелость систем контроля сердечной деятельности и дыхания в сочетании с нарушением реакции пробуждения [36]. Поддержка этой гипотезы исходит из многочисленных физиологических исследований, показывающих, что основные факторы риска для СВСМ (положение на животе во время сна, курение матери, недоношенность) оказывают значительное влияние на кровяное давление, частоту сердечных сокращений и их контроль, а также ухудшают реакцию пробуждения [36]. В 2018 г. N. Goldberg и соавт. модифицировали модель тройного риска (см. рисунок), выделив «внутренние» факторы риска как вероятные характеристики «уязвимого младенца», пересекающиеся с «внешними» факторами риска, являющимися экзогенными стрессорами в критический период развития младенца [37]. Ниже представлено описание факторов риска СВСМ с позиции возможной их модификации, что важно для врача-педиатра.
НЕМОДИФИЦИРУЕМЫЕ ФАКТОРЫ РИСКА СИНДРОМА ВНЕЗАПНОЙ СМЕРТИ МЛАДЕНЦА
Генетика СВСМ
Идентификация патологических вариантов различных генов у жертв СВСМ предполагает их взаимодействие с конкретными внешними факторами риска для повышения предрасположенности к внезапной смерти в критических ситуациях. В частности, на предмет ассоциации с СВСМ изучают гены сигнальных путей рецепторов ЦНС [38, 39], генетически обусловленные аритмии (каналопатии) [40-43], изменения в генах, регулирующих воспалительный процесс [44, 45], гены, ответственные за развитие наследственных дефектов окисления жирных кислот [46], ферменты метаболизма никотина [47, 48]. Было предположено, что определенную роль в развитии СВСМ играют специфические варианты в следующих генах:
гены, кодирующие ионные каналы кардиомиоцитов — SCN5A, KCNQ1, KCNH2 и RYR2 [40-42], или белки, участвующие в проведении возбуждения по миокарду [43], — на них приходится менее 5% случаев СВСМ [42];
ген транспортера серотонина [49, 50] и ген моноами-ноксидазы А, который влияет на серотонинергическую и норадренергическую синаптическую передачу [51, 52];
гены, участвующие в развитии вегетативной нервной системы (ASH1, BMP2, PHOX2a, PHOX2b, RET, ECE1, EDN1, TLX3, EN1) [38, 39];
частичные делеции гена компонента комплемента С4 [53] и гена промотора IL-10 [44, 45];
По мнению R.D. Goldstein и соавт., появление секвенирования нового поколения с полноэкзомным анализом улучшит наше понимание генетики СВСМ и даст столь необходимые ответы для семей с историей внезапных или необъяснимых смертей [54]. Вместе с тем уже сейчас не вызывает сомнений необходимость проведения междисциплинарных исследований [54].
Аномалии развития мозга
Гипотеза о роли аномалий в областях мозга, ответственных за реакцию пробуждения, в генезе СВСМ и на сегодняшний день не утратила своей актуальности. Фокус исследований поиска первопричины СВСМ сосредоточен на изучении ствола мозга, поскольку он играет решающую роль в контроле дыхания, частоты сердечных сокращений и артериального давления, а также в центральной хемочувствительности, терморегуляции и модуляции рефлексов с верхних дыхательных путей, особенно во время сна [55, 56]. Исследователи заявляют о наличии аномалий развития мозга у младенцев, умерших от СВСМ, таких как сохранение наружного зернистого слоя коры мозжечка (признак дефектной пре- и постнатальной миграции нейронов), недостаточная популяция нейронов в нижней оливе продолговатого мозга и гипоплазия дугообразного ядра гипоталамуса [55]. В 2015 г. H.C. Kinney и соавт. сообщили о новой морфологической находке: у 40% младенцев, умерших от СВСМ, была обнаружена аномалия зубчатой извилины гиппокампа. Описанная аномалия включала дисперсию гранулярных клеток и зубчатое биламинирование [56]. Аналогичные патологические находки ранее были описаны при височной эпилепсии [57]. Было высказано предположение, что зубчатое биламинирование и дисперсия гранулярных клеток у жертв СВСМ предполагают связанный с судорогами механизм внезапной смерти, возникающий из-за приступа электрической нестабильности, вызванной аномальной зубчатой извилиной и запускающийся экзогенным стрессором (например, гипертермией или асфиксией) [56].
В нескольких исследованиях продемонстрировали нейромедиаторные аномалии у детей, умерших от СВСМ. В частности, было обнаружено, что у почти 70% жертв СВСМ имеется дефицит рецепторов серотонина в ядрах, контролирующих кардиореспираторный ответ на различные стимулы [58]. У младенцев, умерших от СВСМ, также были зафиксированы дизрегуляция вегетативного контроля пробуждения и нейромедиаторные аномалии в стволе мозга (снижение концентрации серотонина, экспрессии рецепторов серотонина и триптофангидроксилазы 2). Аналогичные изменения были выявлены на животных моделях, и, как было показано, они снижают активность путей возбуждения, что приводит к нарушению пробуждения при воздействии экзогенных стрессоров [59].
Этническая принадлежность
Распространенность СВСМ различается между расовыми и этническими группами в нескольких странах. Так, например, среди коренного населения Австралии (австралийских аборигенов) показатели СВСМ в 3,6 раза выше, чем у неаборигенов [60]. Относительно высокие показатели распространенности СВСМ отмечены и среди коренного населения в Канаде [61]. Риск СВСМ среди расовых и этнических групп в США также существенно различается. Афроамериканцы в два раза чаще практикуют сон младенцев на животе и совместный сон с младенцем, чем другие расовые группы [62]. Публикации, посвященные различиям в распространенности СВСМ в этнических группах внутри российской популяции, в Российской научной электронной библиотеке (www.elibrary.ru) не обнаружены.
МОДИФИЦИРУЕМЫЕ ФАКТОРЫ РИСКА СИНДРОМА ВНЕЗАПНОЙ СМЕРТИ МЛАДЕНЦА
Воздействие курения, алкоголя и наркотиков Практически в каждом эпидемиологическом исследовании пренатальное воздействие никотина на внутриутробного ребенка определяется как фактор риска [62]. В недавнем исследовании T.M. Anderson и соавт. было показано, что риск внезапной неожиданной смерти младенцев (СВСМ, асфиксии в кровати и неопределенных случаев) возрастает более чем вдвое при курении матери во время беременности (скорректированное отношение шансов 2,44) [63]. При этом эффект воздействия табачного дыма дозозависим, увеличиваясь линейно с каждой дополнительной сигаретой: на 0,07 в диапазоне от 1 до 20 сигарет в сутки. Авторы констатируют, что 22% случаев внезапной неожиданной смерти младенцев в США обусловлены курением матери во время беременности [63].
Употребление психоактивных веществ и алкоголя матерью связано с повышенным риском СВСМ для ребенка, хотя трудно оценить эффект каждого вещества в отдельности при одновременном употреблении нескольких препаратов, а также алкоголя и курения [36, 64]. Употребление наркотиков и курение во время беременности увеличивает риск недоношенности и низкой массы тела при рождении [65], что само по себе связано с повышенным риском СВСМ [66].
Недоношенность и маловесность при рождении
У недоношенных детей риск СВСМ в 4 раза выше, чем у доношенных [66], а среди недоношенных более высокий риск — у маловесных и детей с очень низкой массой тела [67]. Недоношенные дети подвержены тем же факторам риска СВСМ, что и доношенные [68]. Положение на спине для сна существенно снижает риск развития СВСМ у недоношенных детей [36]. Опасения, что положение на спине может снизить оксигенацию младенцев старше 32 нед постменструального возраста вне острой фазы респираторного заболевания, опровергнуты в двух исследованиях [69, 70]. Низкая масса тела при рождении по отношению к гестационному возрасту также имеет слабую, но значимую положительную связь с риском СВСМ [71, 72].
Положение младенца во сне
Положение младенца на животе в период сна является самым сильным модифицируемым фактором риска СВСМ и, по оценкам, повышает риск синдрома до 14 раз [64]. Сон на животе или перекатывание на живот, особенно когда ребенок не привык к этому положению, подвергает его в 19 раз более высокому риску СВСМ [73]. Положение во время сна на боку имеет столь же высокий риск, что и положение на животе: вероятно, потому, что часто младенцы, которых помещают на бок, оказываются на животе [73]. Использование «позиционеров» для придания младенцам положения «полубок» или «частично на боку» также было связано с 13 случаями СВСМ в США в 1997-2011 гг.: большинство из них были найдены лежащими вниз лицом или лицом в позиционере [74].
Мягкие и объемные постельные принадлежности
Роль мягкой поверхности для сна как фактора риска СВСМ, особенно в сочетании с положением ребенка на животе, определена в нескольких исследованиях «случай-контроль» [75-77]. Показано, например, что мягкие постельные принадлежности увеличивали риск СВСМ в 5 раз, а в сочетании с положением на животе — в 21 раз (95% ДИ 7,8-56,2) [77]. Другие не предназначенные для сна ребенка первого года жизни мягкие поверхности (например, диван или кресло, надувные матрасы) также связаны с повышенным риском СВСМ [78-80]. Специальные устройства для сна младенцев, продаваемые на рынке с утверждениями о том, что они «снижают риск СВСМ», не были протестированы на безопасность [81]. Бамперы (мягкая накладка на боковую стенку кроватки) были связаны со смертью младенцев от асфиксии в 48 случаях в США в период с 2006 по 2012 г. [82, 83]. По-видимому, несмотря на рекомендации Американской академии педиатрии не использовать бамперы, показатель числа смертей младенцев, связанных с их применением, растет [81].
Совместный сон (в одной кровати, на одной поверхности)
В исследованиях «случай-контроль» показано, что совместный сон с родителями в одной кровати был ассоциирован с высокой вероятностью развития СВСМ [84]. В метаанализе результатов 11 исследований отношение шансов СВСМ для детей при совместном сне по сравнению с детьми, спящими отдельно, составило 2,9 (95% ДИ 2,0-4,2) [84]. Аналогичные результаты были получены в метаанализе результатов 19 исследований, включавшем 1472 случая СВСМ и 4679 случаев контроля из Великобритании, стран Европы и Австралии [85]. В частности, было показано, что совместный сон значительно увеличивал риск СВСМ у младенцев даже при отсутствии других факторов риска СВСМ. Для младенцев младше 3 мес, находившихся на грудном вскармливании, родители которых не курили, а также отсутствовали другие факторы риска СВСМ, скорректированное отношение шансов составило 5,1 (95% ДИ 2,3-11,4). Риск, связанный с совместным сном, был увеличен до 15 раз у младенцев с дополнительными факторами риска СВСМ, включая искусственное вскармливание, курение и употребление алкоголя родителями [86]. Вместе с тем следует отметить, что нет никаких доказательств того, что риск СВСМ при совместном сне может быть снижен с помощью специальных «устройств совместного сна», которые помещаются в кровать родителей [86].
ПРОФИЛАКТИКА СИНДРОМА ВНЕЗАПНОЙ СМЕРТИ МЛАДЕНЦА
Грудное вскармливание
Согласно результатам метаанализа с введением поправки на вмешивающиеся факторы и известные факторы риска СВСМ, грудное вскармливание снижает риск синдрома на 36% [87]. В другом метаанализе установлено, что кормление грудью менее 2 мес повышает риск СВСМ на 50%, а для обеспечения защитного эффекта грудное вскармливание не обязательно должно быть эксклюзивным [88].
Использование соски-пустышки
В 2017 г. был опубликован кокрейновский систематический обзор, авторы которого заявили, что «мы не можем поддержать или опровергнуть использование пустышки для снижения риска СВСМ, поскольку не нашли качественных рандомизированных контролируемых исследований использования пустышек для профилактики СВСМ» [89]. Однако Американская академия педиатрии рекомендует использование пустышки для снижения риска СВСМ и других младенческих смертей, ассоциированных со сном, присваивая «уровень доказательности А» данной рекомендации [81]. Защитный эффект пустышки проявляется, если она используется, когда ребенок засыпает, даже если пустышка выпадает изо рта вскоре после засыпания [36]. Использовать пустышку рекомендуется не ранее установления грудного вскармливания (как правило, спустя первые 3-4 нед жизни) [36]. Механизм защиты неясен. Предполагается, что он связан с повышенной возбудимостью и улучшенным автономным контролем процесса пробуждения [36].
Сон в одной комнате с младенцем
Американская академия педиатрии рекомендует располагать кроватку младенца рядом с кроватью родителей (рядом, но не вместе; поверхность для сна у младенца должна быть индивидуальной!) в течение первых 6-12 мес жизни ребенка для обеспечения лучшего контроля и облегчения кормления малыша [36]. Данной рекомендации также присвоен «уровень доказательности А» [81].
Вакцинация детей первого года жизни
Нет никаких доказательств существования причинноследственной связи между иммунизацией и СВСМ [81]. Не была отмечена роль вакцинации как причины СВСМ и по данным системы наблюдения за безопасностью вакцин в США VAERS в 1997-2013 гг. [90]. Более того, исследования последнего десятилетия свидетельствуют о том, что вакцинация может иметь защитный эффект против СВСМ. Так, метаанализ исследований «случай-контроль» с не менее чем 25 случаями и репрезентативной группой контроля показал, что иммунизация связана с уменьшением риска СВСМ вдвое [91]. Это относится к введению АКДС как с цельноклеточным, так и c ацеллюлярным коклюшным компонентом. Современные рекомендации по своевременной иммунизации против дифтерии, столбняка и коклюша должны быть направлены на профилактику не только соответствующих инфекционных заболеваний, но и потенциально СВСМ [92].
Безопасное пространство сна младенца
Рекомендации по профилактике СВСМ, суммированные в руководстве Американской академии педиатрии [81], включают следующие:
сон всегда только на спине;
жесткая поверхность для сна;
кровать должна быть пустой (отсутствие подушек, мягких игрушек и других, в т.ч. постельных, принадлежностей);
расположение кровати ребенка рядом с родительской кроватью.
Для распространения этих рекомендаций среди российских врачей-педиатров целесообразно введение простого правила организации безопасного пространства сна младенца — РОСтоК (Рядом, Один, Спина, Кровать). Аббревиатура легка в запоминании и содержит важные аспекты организации безопасного пространства сна младенца:
- «Р» — рядом с родителями, в одной комнате;
- «О» — один, т.е. без родителей, братьев/сестер, бабушек (и др.); без подушки; без бортиков и балдахина; без игрушек;
- «С» — сон только на спине (Для каждого сна младенца! Сон на животе и на боку потенциально опасны!);
- «К» — кровать с жестким матрасом.
Недопустимо использование диванов, кресел, шезлонгов, автокресел, колясок, переносных устройств, качелей (в т.ч. электрокачелей) для сна младенцев!
Правило РОСтоК важно широко внедрять в образовательные программы для беременных и родителей детей первого года жизни с целью первичной профилактики СВСМ и других младенческих смертей, ассоциированных со сном.
ЗАКЛЮЧЕНИЕ
На современном этапе, несмотря на прогресс в концептуальном понимании СВСМ, достижение успехов в определении факторов риска и протективных факторов синдрома, СВСМ остается диагнозом исключения.
Улучшению качества диагностики СВСМ будет способствовать наиболее полное и адекватное расследование обстоятельств и исследование места смерти ребенка. Единые диагностические подходы, а также широкое внедрение образовательных мероприятий, направленных на профилактику внезапной смерти младенцев, ускорят получение минимально возможного уровня показателей младенческой смертности, ассоциированной со сном.
СПИСОК ЛИТЕРАТУРЫ / REFERENCES
- Filiano JJ, Kinney HC. A perspective on neuropathologic findings in victims of the sudden infant death syndrome: the triple-risk model. Biol Neonate. 1994;65(3-4):194-197. doi: 10.1159/000244052
- Centers for Disease Control and Prevention. Sudden Unexpected Infant Death and Sudden Infant Death Syndrome. Available online: https://www.cdc.gov/sids/aboutsuidandsids.htm. Accessed on 12.06.2021.
- Mitchell EA, Krous HF. Sudden unexpected death in infancy: a historical perspective. J Paediatr Child Health. 2015;51(1): 108-112. doi: 10.1111/jpc.12818
- 4. Erck Lambert AB, Parks SE, Shapiro-Mendoza CK. National and State trends in Sudden Unexpected Infant Death: 1990-2015. Pediatrics. 2018;141(3):e20173519. doi: 10.1542/peds.2017-3519
- Hauck FR, McEntire BL, Raven LK, et al. Research priorities in sudden unexpected infant death: An international consensus. Pediatrics. 2017;140(2):e20163514. doi: 10.1542/peds.2016-3514
- Shapiro-Mendoza CK, Parks S, Lambert AE, et al. The Epidemiology of Sudden Infant Death Syndrome and Sudden Unexpected Infant Deaths: Diagnostic Shift and other Temporal Changes. In: SIDS Sudden Infant and Early Childhood Death: The Past, the Present and the Future. Duncan JR, Byard RW, eds. Adelaide (AU): University of Adelaide Press; 2018. Ch. 13. Available online: https://www.ncbi.nlm.nih.gov/ books/NBK513373. Accessed on 12.06.2021.
- Byard RW. Sudden infant death syndrome — A “diagnosis” in search of a disease. J Clin Forensic Med. 1995;2(3):121-128. doi: 10.1016/1353-113 1(95)90079-9
- Byard RW. Sudden Infant Death Syndrome: Definitions. In: SIDS Sudden Infant and Early Childhood Death: The Past, the Present and the Future. Duncan JR, Byard RW, eds. Adelaide (AU): University of Adelaide Press; 2018. Ch. 1. Available online: https://www.ncbi.nlm. nih.gov/books/NBK513393. Accessed on 12.06.2021.
- Beckwith JB. Discussion of terminology and definition of the sudden infant death syndrome. In: Proceedings of the second international conference on causes of sudden death in infants. Bergman JB, Ray CG, eds. Washington: University of Washington Press; 1970. pp. 14-22.
- Willinger M, James LS, Catz C. Defining the sudden infant death syndrome (SIDS): Deliberations of an expert panel convened by the National Institute of Child Health and Human Development. Pediatr Pathol. 1991;11(5):677-684. doi: 10.3109/15513819109065465
- Rambaud C, Guilleminault C, Campbell PE. Definition of the sudden infant death syndrome. BMJ. 1994;308(6941):1439. doi: 10.1136/bmj.308.6941.1439
- Cordner SM, Willinger M. The definition of the sudden infant death syndrome. In: Sudden infant death syndrome. New Trends in the nineties. Rognum TO, ed. Oslo: Scandinavian University Press; 1995. pp. 17-20.
- Mitchell EA, Becroft DMP, Byard RW, et al. Definition of the sudden infant death syndrome. BMJ. 1994;309(6954):607. doi: 10.1136/bmj.309.6954.607
- Sturner WQ. SIDS redux: Is it or isn’t it? Am J Forensic Med Pathol. 1998;19(2):107-108. doi: 10.1097/00000433-199806000-00001
- Krous HF, Beckwith JB, Byard RW, et al. Sudden infant death syndrome and unclassified sudden infant deaths: A definitional and diagnostic approach. Pediatrics. 2004;114(1):234-238. doi: 10.1542/peds.114.1.234
- Jensen LL, Rohde MC, Banner J, Byard RW. Reclassification of SIDS cases — A need for adjustment of the San Diego classification? Int J Leg Med. 2012;126(2):271-277. doi: 10.1007/s00414-011-0624-z
- Кельмансон И.А. Соотношение некоторых функциональных показателей детей первого года жизни с высоким риском развития синдрома внезапной смерти // Педиатрия. Журнал им. Г.Н. Сперанского. — 1989. — Т. 68. — № 9. — С. 111-113. [Kel’manson IA. Sootnoshenie nekotorykh funktsional’nykh poka-zatelei detei pervogo goda zhizni s vysokim riskom razvitiya sin-droma vnezapnoi smerti. Pediatria. Journal n.a. G.N. Speransky. 1989;68(9):111-113. (In Russ).]
- Воронцов И.М., Кельмансон И.А., Цинзерлинг А.В. Синдром внезапной смерти грудных детей. — СПб.: СпецЛит; 1997. — 220 с. [Vorontsov IM, Kel’manson IA, Tsinzerling AV. Sindrom vnezapnoi smer-ti grudnykh detei. St. Petersburg: SpetsLit; 1997. 220 p. (In Russ).]
- Стерлигов Л.А., Гольдберг Н.Д., Пищулина В.Г. и др. Предотвратимость и перспективы изучения домашней младенческой смертности // Педиатрия. Журнал им. Г.Н. Спе-ран ского. — 1991. — Т. 70. — № 1. — С. 65-68. [Sterligov LA, Gol’dberg ND, Pishchulina VG, et al. Predotvratimost’ i perspektivy izucheniya domashnei mladencheskoi smertnosti. Pediatria. Journal n.a. G.N. Speransky. 1991;70(1):65-68. (In Russ).]
- Глуховец Б.И. Синдром внезапной смерти младенцев: методологические и патогенетические варианты диагноза // Вопросы современной педиатрии. — 2011. — Т. 10. — № 2. — С. 78-81. [Glukhovets BI. Sudden infant death syndrome: methodological and patogenetical types of diagnosis. Voprosy sovremennoi pediatrii — Current Pediatrics. 2011;10(2):78-81. (In Russ).]
- Баранов А.А., Альбицкий В.Ю., Намазова-Баранова Л.С. Смертность детского населения в России: состояние, проблемы и задачи профилактики // Вопросы современной педиатрии. — 2020. — Т. 19. — № 2. — С. 96-106. [Baranov AA, Albitskiy VYu, Namazova-Baranova LS. Child Mortality in Russia: Situation, Challenges and Prevention Aims. Voprosy sovremennoi pediatrii — Current Pediatrics. 2020;19(2):96-106. (In Russ).] doi: 10.15690/ vsp.v19i2.2102
- Matturri L, Minoli I, Lavezzi AM, et al. Hypoplasia of medullary arcuate nucleus in unexpected late fetal death (stillborn infants): a pathologic study. Pediatrics. 2002;109(3):e43. doi: 10.1542/ peds.109.3.e43
- Ottaviani G. Crib Death — Sudden Infant Death Syndrome (SIDS). Sudden Infant and Perinatal Unexplained Death: The Pathologist’s Viewpoint. 2nd ed. Heidelberg, Germany: Springer International Publishing; 2014.
- Matturri L, Ottaviani G. Lavezzi AM. Techniques and criteria in pathologic and forensic-medical diagnostics in sudden unexpected infant and perinatal death. Am J Clin Pathol. 2005;124(2):259-268. doi: 10.1309/6AR-EY41-HKBE-YVHX
- Lavezzi AM, Piscioli F, Pusiol T, et al. Sudden intrauterine unexplained death: time to adopt uniform postmortem investigative guidelines? BMC Pregnancy Childbirth. 2019;19(1):526. doi: 10.1186/s12884-019-2603-1
- Ottaviani G. Defining Sudden Infant Death and Sudden Intrauterine Unexpected Death Syndromes with Regard to Anatomo-Pathological Examination. Front Pediatr. 2016;4:103. doi: 10.3389/ fped.2016.00103
- Hauck FR, Tanabe KO. International trends in sudden infant death syndrome: stabilization of rates requires further action. Pediatrics. 2008;122(3):660-666. doi: 10.1542/peds.2007-0135
- Taylor BJ, Garstang J, Engelberts A, et al. International comparison of sudden unexpected death in infancy rates using a newly proposed set of cause-of-death codes. Arch Dis Child. 2015;100(11): 1018-1023. doi: 10.1136/archdischild-2015-308949
- Крючко Д.С., Рюмина И.И., Челышева В.В. и др. Младенческая смертность вне лечебных учреждений и пути ее снижения // Вопросы современной педиатрии. — 2018. — Т. 17. — № 6. — С. 434-441. [Kryuchko DS, Ryumina II, Chelysheva VV, et al. Infant out-of-Hospital Mortality and Ways to Reduce It. Voprosy sovremen-noi pediatrii — Current Pediatrics. 2018;17(6):434-441. (In Russ).] doi: 10.15690/vsp.v17i6.1973
- Leach CE, Blair PS, Fleming PJ, et al. Epidemiology of SIDS and explained sudden infant deaths. Pediatrics. 1999;104(4):e43. doi: 10.1542/peds.104.4.e43
- Rusen ID, Liu S, Sauve R, et al. Sudden infant death syndrome in Canada: trends in rates and risk factors, 1985-1998. Chronic Dis Can. 2004;25(1):1-6.
- Blair PS, Sidebotham P, Berry PJ, et al. Major epidemiological changes in sudden infant death syndrome: A 20-year populationbased study in the UK. Lancet. 2006;367(9507):314-319. doi: 10.1016/S0140-6736(06)67968-3
- Shapiro-Mendoza CK, Kimball M, Tomashek KM, et al. US infant mortality trends attributable to accidental suffocation and strangulation in bed from 1984 through 2004: Are rates increasing? Pediatrics. 2009;123(2):533-539. doi: 10.1542/peds.2007-3746
- Heron M. Deaths: Leading causes for 2014. Natl Vital Stat Rep. 2016;65(5):1-96.
- Matthews TJ, MacDorman MF, Thoma ME. Infant mortality statistics from the 2013 period linked birth/infant death data set. Natl Vital Stat Rep. 2015;64(9):1-30.
- Moon RY, Hauck FR. Risk Factors and Theories. In: SIDS Sudden Infant and Early Childhood Death: The Past, the Present and the Future. Duncan JR, Byard RW, eds. Adelaide (AU): University of Adelaide Press; 2018. Ch. 10. Available online: https://www.ncbi. nlm.nih.gov/books/NBK513386. Accessed on 14.06.2021.
- Goldberg N, Rodriguez-Prado Y, Tillery R, Chua C. Sudden Infant Death Syndrome: A Review. Pediatr Ann. 2018;47(3):e118-e123. doi: 10.3928/19382359-20180221-03
- Weese-Mayer DE, Berry-Kravis EM, Zhou L, et al. Sudden infant death syndrome: case-control frequency differences at genes pertinent to early autonomic nervous system embryologic development. Pediatr Res. 2004;56(3):391-395. doi: 10.1203/ 01.PDR.0000136285.91048.4A
- Cummings KJ, Klotz C, Liu WQ, et al. Sudden infant death syndrome (SIDS) in African Americans: polymorphisms in the gene encoding the stress peptide pituitary adenylate cyclase-activating polypeptide (PACAP). Acta Paediatr. 2009;98(3):482-489. doi: 10.1111/j.1651-2227.2008.01131.x
- Tan BH, Pundi KN, Van Norstrand DW, et al. Sudden infant death syndrome-associated mutations in the sodium channel beta subunits. Heart Rhythm. 2010;7(6):771-778. doi: 10.1016/ j.hrthm.2010.01.032
- Tfelt-Hansen J, Winkel BG, Grunnet M, Jespersen T. Cardiac channelopathies and sudden infant death syndrome. Cardiology. 2011;119(1):21-33. doi: 10.1159/000329047
- Tester DJ, Wong LCH, Chanana P, et al. Cardiac Genetic Predisposition in Sudden Infant Death Syndrome. J Am Coll Cardiol. 2018;71(11):1217-1227. doi: 10.1016/j.jacc.2018.01.030
- Van Norstrand DW, Asimaki A, Rubinos C, et al. Connexin43 mutation causes heterogeneous gap junction loss and sudden infant death. Circulation. 2012;125(3):474-481. doi: 10.1161/ CIRCULATIONAHA.111.057224
- Korachi M, Pravica V, Barson AJ, et al. Interleukin 10 genotype as a risk factor for sudden infant death syndrome: determination of IL-10 genotype from wax-embedded postmortem samples. FEMS Immunol Med Microbiol. 2004;42(1):125-129. doi: 10.1016/ j.femsim.2004.06.008
- Opdal SH, Opstad A, Vege A, Rognum TO. IL-10 gene polymorphisms are associated with infectious cause of sudden infant death. Hum Immunol. 2003;64(12):1183-1189. doi: 10.1016/ j.humimm.2003.08.359
- Opdal SH, Rognum TO. The sudden infant death syndrome gene: does it exist? Pediatrics. 2004;114(4):e506-e512. doi: 10.1542/ peds.2004-0683
- Van Norstrand DW, Ackerman MJ. Genomic risk factors in sudden infant death syndrome. Genome Med. 2010;2(11):86. doi: 10.1186/gm207
- Hunt CE. Gene-environment interactions: implications for sudden unexpected deaths in infancy. Arch Dis Child. 2005;90(1): 48-53. doi: 10.1136/adc.2004.051458
- Opdal SH, Vege A, Rognum TO. Serotonin transporter gene variation in sudden infant death syndrome. Acta Paediatr. 2008; 97(7):861-865. doi: 10.1111/j.1651-2227.2008.00813.x
- Nonnis Marzano F, Maldini M, Filonzi L, et al. Genes regulating the serotonin metabolic pathway in the brain stem and their role in the etiopathogenesis of the sudden infant death syndrome. Genomics. 2008;91(6):485-491. doi: 10.1016/j.ygeno.2008.01.010
- Klintschar M, Heimbold C. Association between a functional polymorphism in the MAOA gene and sudden infant death syndrome. Pediatrics. 2012;129(3):e756-e761. doi: 10.1542/peds.2011-1642
- Courts C, Grabmuller M, Madea B. Monoamine oxidase A gene polymorphism and the pathogenesis of sudden infant death syndrome. J Pediatr. 2013;163(1):89-93. doi: 10.1016/ j.jpeds.2012.12.072
- Opdal SH, Vege A, Stave AK, Rognum TO. The complement component C4 in sudden infant death. Eur J Pediatr. 1999;158(3): 210-212. doi: 10.1007/s004310051051
- Goldstein RD, Kinney HC, Willinger M. Sudden unexpected death in fetal life through early childhood. Pediatrics. 2016; 137(6):e20154661. doi: 10.1542/peds.2015-4661
- Kinney HC. Neuropathology provides new insight in the pathogenesis of the sudden infant death syndrome. Acta Neuropathol. 2009;117(3):247-255. doi: 10.1007/s00401-009-0490-7
- Kinney HC, Cryan JB, Haynes RL, et al. Dentate gyrus abnormalities in sudden unexplained death in infants: Morphological marker of underlying brain vulnerability. Acta Neuropathol. 2015;129(1): 65-80. doi: 10.1007/s00401-014-1357-0
- Miyagawa T, Sotero M, Avellino AM, et al. Apnea caused by mesial temporal lobe mass lesions in infants: Report of 3 cases. J Child Neurol. 2007;22(9):1079-1083. doi: 10.1177/0883073807306245
- Leiter JC, Bohm I. Mechanisms of pathogenesis in the Sudden Infant Death Syndrome. Respir Physiol Neurobiol. 2007;159(2): 127-138. doi: 10.1016/j.resp.2007.05.014
- Brownstein CA, Poduri A, Goldstein RD, et al. The Genetics of Sudden Infant Death Syndrome. In: SIDS Sudden Infant and Early Childhood Death: The Past, the Present and the Future. Duncan JR, Byard RW, eds. Adelaide (AU): University of Adelaide Press; 2018. Ch. 31. Available online: https://www.ncbi.nlm.nih.gov/books/ NBK513378. Accessed on 14.06.2021.
- Alessandri LM, Read AW, Stanley F, et al. Sudden infant death syndrome and infant mortality in aboriginal and non-abori-ginal infants. J Paediatr Child Health. 1994;30(3):242-247. doi: 10.1111/j.1440-1754.1994.tb00626.x
- Wilson CE. Sudden infant death syndrome and Canadian Aboriginals: Bacteria and infections. FEMS Immunol Med Microbiol. 1999;25(1-2):221-226. doi: 10.1111/j.1574-695X.1999.tb01346.x
- Moon RY, Horne RS, Hauck FR. Sudden infant death syndrome. Lancet. 2007;370(9598):1578-1587. doi: 10.1016/S0140-6736(07)61662-6
- Anderson TM, Lavista Ferres JM, Ren SY, et al. Maternal Smoking Before and During Pregnancy and the Risk of Sudden Unexpected Infant Death. Pediatrics. 2019;143(4):e20183325. doi: 10.1542/peds.2018-3325
- Duncan JR, Byard RW. Sudden Infant Death Syndrome: An Overview. In: SIDS Sudden Infant and Early Childhood Death: The Past, the Present and the Future. Duncan JR, Byard RW, eds. Adelaide (AU): University of Adelaide Press; 2018. Ch. 2. Available online: https://www.ncbi.nlm.nih.gov/books/NBK513399. Accessed on 14.06.2021.
- Bada HS, Das A, Bauer CR, et al. Low birth weight and preterm births: Etiologic fraction attributable to prenatal drug exposure. J Perinatol. 2005;25(10):631-637. doi: 10.1038/sj.jp.7211378
- Ostfeld BM, Schwartz-Soicher O, Reichman NE, et al. Prematurity and Sudden Unexpected Infant Deaths in the United States. Pediatrics. 2017;140(1):e20163334. doi: 10.1542/peds.2016-3334
- Bigger HR, Silvestri JM, Shott S, Weese-Mayer DE. Influence of increased survival in very low birth weight, low birth weight, and normal birth weight infants on the incidence of sudden infant death syndrome in the United States: 1985-1991. J Pediatr. 1998;133(1):73-78. doi: 10.1016/s0022-3476(98)70181-7. PMID: 9672514
- Bhat RY, Hannam S, Pressler R, et al. Effect of prone and supine position on sleep, apneas, and arousal in preterm infants. Pediatrics. 2006;118(1):101-107. doi: 10.1542/peds.2005-1873
- Kassim Z, Donaldson N, Khetriwal B, et al. Sleeping position, oxygen saturation and lung volume in convalescent, prematurely born infants. Arch Dis Child Fetal Neonatal Ed. 2007;92(5): F347-F350. doi: 10.1136/adc.2006.094078
- Elder DE, Campbell AJ, Galletly D. Effect of position on oxygen saturation and requirement in convalescent preterm infants. Acta Paediatr. 2011;100(5):661-665. doi: 10.1111/j.1651-2227.2011.02157.x
- Malloy MH. Size for gestational age at birth: impact on risk for sudden infant death and other causes of death, USA 2002. Arch Dis Child Fetal Neonatal Ed. 2007;92(6):F473-F478. doi: 10.1136/ adc.2006.107094
- Getahun D, Amre D, Rhoads GG, Demissie K. Maternal and obstetric risk factors for sudden infant death syndrome in the United States. Obstet Gynecol. 2004;103(4):646-652. doi: 10.1097/ 01.AOG.0000117081.50852.04
- Mitchell EA, Thach BT, Thompson JMD, Williams S. Changing infants’ sleep position increases risk of sudden infant death syndrome. Arch Pediatr Adolesc Med. 1999;153(11):1136-1141. doi: 10.1001/archpedi.153.11.1136
- Centers for Disease Control and Prevention (CDC). Suffocation deaths associated with use of infant sleep positioners — United States, 1997-2011. MMWR Morb Mortal Wkly Rep. 2012;61(46):933-937.
- Mitchell EA, Scragg L, Clements M. Soft cot mattresses and the sudden infant death syndrome. N Z Med J. 1996;109(1023):206-207.
- Erck Lambert AB, Parks SE, Cottengim C, et al. Sleep-Related Infant Suffocation Deaths Attributable to Soft Bedding, Overlay, and Wedging. Pediatrics. 2019;143(5):e20183408. doi: 10.1542/ peds.2018-3408
- Hauck FR, Herman SM, Donovan M, et al. Sleep environment and the risk of sudden infant death syndrome in an urban population: the Chicago Infant Mortality Study. Pediatrics. 2003;111 (5 Pt 2):1207-1214.
- Rechtman LR, Colvin JD, Blair PS, Moon RY. Sofas and infant mortality. Pediatrics. 2014;134(5):e1293-e1300. doi: 10.1542/ peds.2014-1543
- Doering JJ, Salm Ward TC. The Interface Among Poverty, Air Mattress Industry Trends, Policy, and Infant Safety. Am J Public Health. 2017;107(6):945-949. doi: 10.2105/AJPH.2017.303709
- Moon RY. Air Mattresses Are Not Appropriate Sleep Spaces for Infants. Am J Public Health. 2017;107(6):838-839. doi: 10.2105/ AJPH.2017.303727
- Task Force on Sudden Infant Death Syndrome. SIDS and Other Sleep-Related Infant Deaths: Updated 2016 Recommendations for a Safe Infant Sleeping Environment. Pediatrics. 2016;138(5): e20162938. doi: 10.1542/peds.2016-2938
- Thach BT, Rutherford GW Jr, Harris K. Deaths and injuries attributed to infant crib bumper pads. J Pediatr. 2007;151(3):271-274, 274.e1-3. doi: 10.1016/j.jpeds.2007.04.028
- Scheers NJ, Woodard DW, Thach BT. Crib Bumpers Continue to Cause Infant Deaths: A Need for a New Preventive Approach. J Pediatr. 2016;169:93-97.e1. doi: 10.1016/j.jpeds.2015.10.050
- Vennemann MM, Hense HW, Bajanowski T, et al. Bed sharing and the risk of sudden infant death syndrome: can we resolve the debate? J Pediatr. 2012;160(1):44-48.e2. doi: 10.1016/ j.jpeds.2011.06.052
- Carpenter R, McGarvey C, Mitchell EA, et al. Bed sharing when parents do not smoke: is there a risk of SIDS? An individual level analysis of five major case-control studies. BMJ Open. 2013; 3(5):e002299. doi: 10.1136/bmjopen-2012-002299
- Moon RY. Task force on sudden infant death syndrome. SIDS and Other Sleep-Related Infant Deaths: Evidence Base for 2016 Updated Recommendations for a Safe Infant Sleeping Environment. Pediatrics. 2016;138(5):e20162940. doi: 10.1542/peds.2016-2940
- Ip S, Chung M, Raman G, et al. Breastfeeding and maternal and infant health outcomes in developed countries. Evid Rep Technol Assess (FullRep). 2007;(153):1-186.
- Thompson JMD, Tanabe K, Moon RY, et al. Duration of Breastfeeding and Risk of SIDS: An Individual Participant Data Meta-analysis. Pediatrics. 2017;140(5):e20171324 doi: 10.1542/ peds.2017-1324
- Psaila K, Foster JP, Pulbrook N, Jeffery HE. Infant pacifiers for reduction in risk of sudden infant death syndrome. Cochrane Database Syst Rev. 2017;4(4):CD011147. doi:10.1002/14651858. CD011147.pub2
- Moro PL, Arana J, Cano M, et al. Deaths Reported to the Vaccine Adverse Event Reporting System, United States, 1997-2013. Clin Infect Dis. 2015;61(6):980-987. doi: 10.1093/cid/civ423
- Vennemann MM, Hoffgen M, Bajanowski T, e al. Do immunisations reduce the risk for SIDS? A meta-analysis. Vaccine. 2007; 25(26):4875-4879. doi: 10.1016/j.vaccine.2007.02.077
- Muller-Nordhorn J, Hettler-Chen CM, Keil T, Muckelbauer R. Association between sudden infant death syndrome and diphtheriatetanus-pertussis immunisation: an ecological study. BMC Pediatr. 2015;15(1):1. doi: 10.1186/s12887-015-0318-7
